医师报风湿专栏④|到底如何诊治产科抗磷脂综合征?一起来听听专家怎么说
作者:北京协和医院风湿免疫科 赵久良
抗磷脂综合征(antiphospholipid syndrome,APS)是一种以反复血管性血栓事件、复发性自然流产、血小板减少等为主要临床表现,伴有抗磷脂抗体(antiphospholipid antibodies,aPLs)持续中度或高度阳性的自身免疫性疾病。部分患者以病理妊娠为主要甚至是唯一临床表现,被称之为产科抗磷脂综合征。APS是导致病理性妊娠的少数可以治疗的病因之一,妥善管理APS,可以有效改善妊娠结局。然而,目前产科APS诊断和治疗存在诸多争议,认识不足与过度诊疗现象共存。
产科APS的临床表现
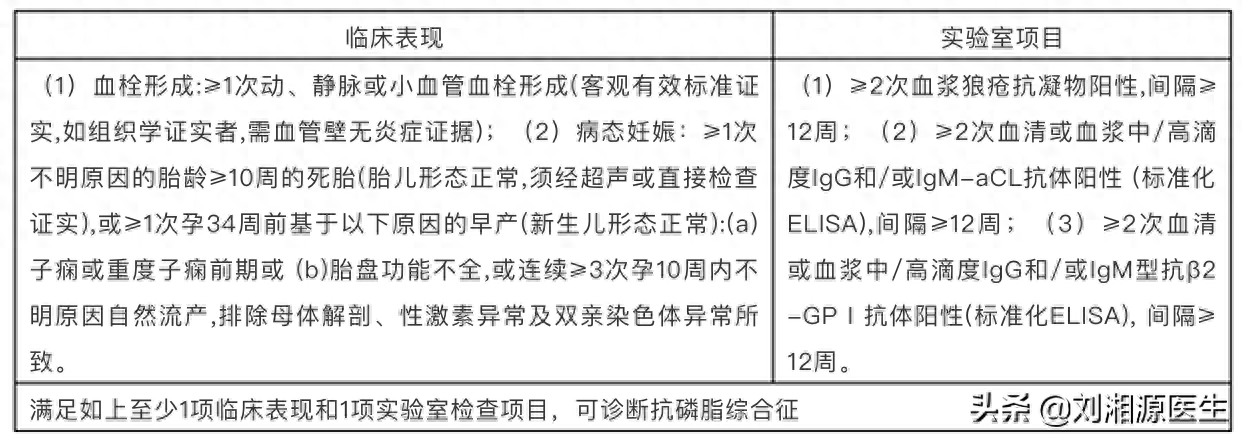
由于既往研究中可能与APS相关的不良妊娠结局的定义方法不同,导致有关aPLs阳性患者妊娠结局研究得出了不同结论,甚至结果存在矛盾。为了解决该问题,2006年国际血栓止血学会提出了APS悉尼修订标准,确定与APS相关的病理妊娠主要包括三种情况,具体内容详见表1。
表1 2006年悉尼修订的抗磷脂综合征分类标准
临床标准: 1. 血栓形成:任何器官/组织发生的1次或1次以上动、静脉或小血管血栓形成(浅表静脉血栓不做诊断指标),必须有客观证据(如影像学、组织病理学等),组织病理学如有血栓形成,必须是血栓部位的血管壁无血管炎表现。 2. 病理妊娠: (1)1次或多次无法解释的形态学正常的胎龄≥10周胎儿死亡,必须经超声检查或对胎儿直接体检表明胎儿形态学正常; (2)在妊娠34周以前,因重度子痫或重度先兆子痫或严重胎盘功能不全所致一次或多次形态正常的新生儿早产; (3)连续3次或3次以上无法解释的胎龄﹤10周的自然流产,需除外母亲生殖系统解剖异常、或激素水平异常,或因母亲或父亲染色体异常等因素所致。 |
实验室标准: 1. 血浆中狼疮抗凝物阳性:需依照国际狼疮抗凝物/磷脂依赖型抗体学术委员会制定的血栓和止血指南进行检测。 2. 采用标准化的酶联免疫吸附法(ELISA)检测血清或者血浆中抗心磷脂抗体:IgG型/IgM型中高效价阳性抗体(IgG型和IgM型分别大于40 GPL或MPL,或大于第99百分点) 3. 采用标准化的酶联免疫吸附法(ELISA)检测血清或者血浆抗β2-糖蛋白I抗体:IgG型/IgM型阳性(效价大于健康人效价分布的第99百分点) |
注:上述检测均要求间隔12周以上,至少2次或2次以上阳性,如果抗磷脂抗体结果阳性与临床表现之间间隔<12周,或者间隔超过5年,则不能诊断。
尽管在19世纪80年代,已经有学者提出抗磷脂抗体可能会导致女性不孕的假说,但直至今日,在该领域仍然存在明显争议,目前尚无足够循证医学证据证实aPLs与不孕症以及辅助生殖失败之间有关联。
临床实践中,部分患者具有产科APS的典型临床表现,但抗体检查结果达不到APS的国际共识标准,如仅持续低滴度aPLs阳性;也有部分患者具有标准的实验室检测结果,但临床表现未达到分类标准,如连续2次不明原因流产、或3次及以上非连续不明原因流产、或晚发型子痫前期、或胎盘血肿、胎盘早剥、晚期早产等。这些患者存在再次出现病理妊娠的风险,且应用产科APS的标准治疗(阿司匹林联合低分子肝素)可以改善妊娠结局,被归为非标准产科APS。
产科APS的病理妊娠风险评估
目前产科APS发生病理妊娠的风险评估尚未建立较为理想的模型,公认危险因素包括三磷脂抗体阳性、既往病理妊娠史、血栓史、合并系统性红斑狼疮等其他结缔组织病、基础高血压、肾功能不全、低补体血症、血小板减少症等。法国研究发现APS相关的早期复发性流产>=10周的胎儿死亡以及子痫及先兆子痫各自具有不同的危险因素,进一步证实三者可能病理生理机制不同,因此建议在病理妊娠风险评估中应根据不同的不良妊娠结局单独构建风险预测模型,方可能得出更准确的结论。
产科APS的标准治疗方案
根据产科临床表现不同,以及既往有无血栓病史和病理妊娠史,可以考虑选用小剂量阿司匹林、低分子肝素,或者阿司匹林联合低分子肝素治疗。通常经合理的治疗,超过70%的APS妊娠妇女可以顺利分娩。
既往无血栓病史的早期反复流产或者晚期妊娠丢失的APS患者
通常建议在尝试受孕时开始应用低剂量阿司匹林治疗(每天50-100mg),并在证实宫内孕后开始应用预防量的低分子肝素治疗。与单独应用阿司匹林比较,肝素联合阿司匹林能够显著降低妊娠丢失风险,并且增加新生儿活产率。但妊娠相关并发症(早产、子痫前期、胎儿生长发育迟缓)的风险两者无显著差异。
既往无血栓病史的胎盘功能不全相关早产的APS患者
建议低剂量阿司匹林治疗(每日50-100mg),孕早期开始,并持续整个孕周,建议同时联合应用预防量低分子肝素抗凝治疗。当低剂量阿司匹林治疗失败或者当胎盘检查提示大量蜕膜细胞炎症或者血管病变和/或血栓形成时,建议低剂量阿司匹林联合治疗量低分子肝素抗凝治疗。
既往有血栓病史的APS患者
对于血栓性APS的非妊娠女性,建议长期接受华法林治疗,并且在妊娠期应当接受治疗量低分子肝素抗凝治疗。如患者亦符合APS定义的病态妊娠史,建议在妊娠期采用治疗量低分子肝素联合低剂量ASA治疗。
临床无相关表现的aPLs阳性携带者
如何处理尚缺乏相关证据。该类人群在不接受任何治疗情况下超过50%女性会实现成功妊娠,根据妇产科指南推荐,可考虑单用低剂量阿司匹林治疗(每日50-100mg)。
难治性产科APS患者
通常指经过规范的低剂量阿司匹林联合低分子肝素抗凝治疗仍然发生不良妊娠结局的APS患者,目前尚无高级别循证医学证实有效的二线治疗方案。建议在妊娠前开始使用阿司匹林和羟氯喹的基础上,在妊娠期前3个月可考虑加用小剂量(=<10mg/天)泼尼松或同等剂量的糖皮质激素。有限的研究结果显示静脉应用丙种球蛋白、治疗性血浆置换可能为有效的治疗手段,但尚需要大样本量的良好设计的临床研究来证实。大剂量糖皮质激素和其他细胞毒性药物(例如环孢菌素等)等对于该类人群均被证实无效并且有副作用。aPLs滴度水平对免疫抑制治疗存在抵抗,很少有证据显示这些药物能够改变高凝状态。并且激素治疗增加产科不良事件和母体后遗症的风险,包括胎膜早破、早产、胎儿宫内发育迟缓、感染、先兆子痫、妊娠期糖尿病、母体骨量减少等。
围产期及产褥期处理
APS患者孕36周后可以随时停用阿司匹林,理想情况下需要在分娩前7到10天停用。分娩前12-24小时需停用低分子肝素,分娩时尽可能减少分娩相关出血。产科APS并非剖宫产指征,如没有其他产科并发症,通常推荐在孕38-39周进行计划分娩(催产或者剖宫产)从而便于控制抗栓药物的终止时间。如果合并子痫前期和胎盘功能不良的临床表现,可 根据产科指征处理。既往血栓事件的APS患者建议终生接受华法林抗凝,不建议停用抗凝时间超过48小时。在产褥期应尽早恢复抗凝。对于无血栓事件的产科APS患者,建议产后继续预防性抗凝治疗至少6周。
作者介绍

北京协和医院风湿免疫科 赵久良
博士,北京协和医院风湿免疫科副教授,硕士生导师,主任助理。主要从事系统性红斑狼疮、抗磷脂综合征、结缔组织病相关肺动脉高压等风湿免疫病的基础与临床研究。先后参与国家“十一·五”、“十二·五”、“十三·五”科技支撑计划系统性红斑狼疮相关课题。已代表团队在全国学术会议发言13次,国际会议发言9次,参与发表SCI文章90余篇,其中第一作者及通讯作者SCI 22篇,获得日本风湿病学年会国际青年奖、东亚风湿病学会青年奖、国际狼疮大会旅行奖、中华医学会风湿病学会优秀论文奖、《中华医学杂志》“金笔奖”、2020年中国医师报“十大青年研究者奖”、第二届协和杰出青年奖,目前任《Front Med (Lausanne)》(IF 3.900)副主编、《协和医学杂志》、《中华临床免疫和变态反应杂志》青年编委。

北京协和医院风湿免疫科 田新平教授 王迁教授
随着计划生育政策的改变以及风湿病治疗取得的进展,越来越多的风湿病患者面临生育要求,而风湿免疫病患者的妊娠属于病理性高危妊娠,直接关系到患者生命安全。风湿患者围妊娠期管理是一个长期过程,涵盖备孕及整个妊娠过程,乃至产后一年都需密切关注。
风湿病的种类繁多,相关妊娠问题机制复杂、开展临床研究困难,是风湿科医生必须面对的难点问题,所以,本期《医师报》风湿专栏针对风湿病围妊娠期管理邀请专家进行分享,以期相关理念得到风湿科、妇科、产科等相关科室医生重视。
【注】部分图片来源于网络及微信朋友圈,如有侵权,请联系删除,谢谢!
[注:本文部分图片来自互联网!未经授权,不得转载!每天跟着我们读更多的书]
互推传媒文章转载自第三方或本站原创生产,如需转载,请联系版权方授权,如有内容如侵犯了你的权益,请联系我们进行删除!
如若转载,请注明出处:http://www.hfwlcm.com/info/94082.html